本文包含一篇南方周末的通俗报导和一篇关于甲状腺微小乳头状癌诊治的医学统计分析,两篇文章共同的主旨都指向了甲状腺乳头状癌的过度治疗。附张医生对此(种过度治疗行为)的感思。
此外这里还有一篇美国顶级医院——梅奥医学中心关于甲状腺癌治疗观点的PPT翻译。
(一)南方周末的一篇相关报导
检出率提高,死亡率却不变
1999年,韩国政府发起全国性体检计划,结果甲癌发病率提高了15倍,但甲癌的死亡率却没有任何变化。在没有挽救性命的情况下,早期筛查还应该继续进行吗?
对于大部分微小癌患者来说,观察和检测才是最合适的处理手段。但对于另一小部分患者,手术必不可少。问题是很难将中、高危病人从普通患者中筛查出来。国外提倡甲癌精准治疗,目前国内连规范治疗都做不到。
从早上8点开始,甲状腺癌手术一台接一台。对于中国抗癌协会甲状腺癌专业委员会主任委员、天津市肿瘤医院副院长高明来说,这又是忙碌的一天。
在这家国内甲状腺癌(以下简称甲癌)手术量最大的医院里,仅2014年,甲癌手术就达到4773台。据估算,今年的手术量将突破5400台。
“患病率在蹿升,住院病人在增加,恶性肿瘤患者数量及权重也在递增。”高明感慨,上世纪90年代末,甲癌与其他恶性肿瘤相比,发病率连前十都排不上,如今在一、二线城市的女性群体中,甲癌发病率基本位列三甲,有的甚至已跃居榜首。
甲状腺,这个外形酷似蝴蝶的腺体,分泌着对人体至关重要的激素。吞咽时,它可随喉部上下移动,好似蝴蝶翩翩起舞。然而这些年来,这只“蝴蝶”频频扇动翅膀,引发医学界的广泛争议。
2010年,中华医学会内分泌学分会对北京、成都、广州、贵阳、济南、南京、上海、沈阳、武汉、西安这10个城市居民的甲状腺疾病进行流行病学调查。结果显示,甲状腺结节的患病率高达18.6%,其中有5%-15%为恶性,即甲状腺癌。
这一现象跟碘盐政策以及碘摄入量增加有关吗?这是对甲状腺过度检查的结果吗?目前国内甲癌是否存在过度治疗?南方周末记者奔赴各地,邀请国内该领域最权威的专家予以解答。
甲癌“流行”事出有因
“检查频度的增加和检查手段敏感性的提升,这是甲癌患病率攀升的最主要原因。”在辽宁省政协副主席、中华医学会内分泌学分会主任委员滕卫平看来,与其说是患病率升高,不如说检出率提高更为准确。
甲状腺在人体颈部前方、气管两侧。以往检查大多采取触诊,受结节在甲状腺内的位置、大小,患者颈部粗短、肥胖以及检查者的经验等因素影响,发现甲状腺病变的几率并不高。事实上,在上世纪80年代的常规尸检中,甲癌的比例就已达到6%-23%,但因为肿瘤和缓,患者至死也未表现出明显的临床症状。而随着甲状腺高频超声技术的出现,直径1.5-2毫米的微小结节也能轻而易举被发现。
不过,患病率并不等同于实际发病率。学术界普遍认为,甲癌的实际发病率没有增加,但乳头状甲癌的比例从70%增加至现在的约90%。滕卫平指出,虽然没有做进一步的肿瘤流行病学调查,但国际主流观点是,这跟碘摄入量增加可能有关。
2009年,“食盐加碘”政策陷入争议漩涡。此后,国家有关部门修改了全民食盐加碘法规,颁布了新的食盐加碘国家标准。新标准降低了食盐碘含量,同时摒弃了全国“一刀切”的碘盐标准,授权各省根据本地的碘资源情况,在国家标准基础上浮动±30%。
“碘过量与甲状腺结节和甲癌之间的关系,尽管有一些流行病学的报告,但缺乏有说服力的循证医学证据。”滕卫平指出,目前已获确切证据的是,碘过量会导致甲状腺自身免疫和甲状腺功能减退症显著增加。
2012年12月底,华中科技大学同济医学院附属协和医院的3位妇产科医生同时被确诊罹患甲状腺癌。由于该病与个人射线接触史相关,这3位在相同手术室工作了6年的副教授,最终把患病原因归咎于楼上两间骨科手术室放射防护措施不当。
中国抗癌协会甲状腺专业委员会常委、上海市第六人民医院核医学科主任陆汉魁表示,每个人的患癌几率不同,个人体质和对射线的敏感度也不同,确定两者间的必然联系很难。环境污染、压力过大、激素水平、肥胖和糖尿病等,都可能成为甲癌发病的诱因。
该关掉超声机器吗?
检查手段的进步,使得甲癌的早期发现成为可能。但国际权威医学期刊《新英格兰医学杂志》上的一篇论文,却引发了一场关于“过度诊断”的争论和思考。
1999年,韩国政府为减少癌症和常见病,启动了一项全国性的体检计划。体检项目并不包含甲癌筛查,但因为只需颈部超声检查这一简单步骤,医生鼓励患者参加,患者也乐于接受。
筛查带来了意外的结果:20年间,甲癌发病率提高了15倍,这种原本罕见的癌症一举成为韩国最常见的癌症。然而,甲癌的死亡率却没有任何变化。
并发症倒是随之而来。甲癌手术后,约10%的患者出现钙质代谢问题,2%的患者发生了声带麻痹。
“过度诊断转移了医疗资源、惊吓了患者。最大的问题是,它催生了过度治疗。”文章作者之一、美国达特茅斯学院教授希尔伯特·韦尔奇(Hilbert Welch)质疑,“在没有挽救性命的情况下,早期筛查还应该继续进行吗?”
在中华医学会内分泌学分会常委、江苏省中西医结合医院副院长刘超看来,早期筛查和诊断可以让公众了解自己的身体状况,总体来说利大于弊,“问题的关键不在于检查,而在于要尽可能避免非必要的检查。”
超声检查是确诊甲状腺结节的必要检查,也是美国甲状腺协会和欧洲甲状腺协会推荐的甲状腺结节诊断首选方法。在国内的《甲状腺结节和分化型甲状腺癌诊疗指南》(以下简称《指南》)中,“所有甲状腺结节患者均应行颈部超声检查”被列为A级,代表“强烈推荐”。
但刘超发现,明明用超声检查就能诊断出的结节,一些医院非得用CT造影检查。有的造影剂中用了过量的碘,患者的甲状腺功能原本正常,结果却被这不必要的检查诱导出了甲状腺功能减退。
在刘超接诊的患者中,这样的病例并不少见。过度诊断不仅发生在二三线城市的地方医院,同样也不乏三甲医院的身影。
“大家身处同一个圈子,有些事情我不好意思向患者明说。”刘超表示,但每次接到这样的病例,他都觉得“特别痛心”。
一边是过度诊断,另一边却是必要的诊断方法开展有限。
细针穿刺检查是明确甲状腺结节良恶性的“金标准”,是敏感度和特异度最高的诊断方法,因创伤小、快速、准确,在国外已成为甲状腺结节的常规检查。但在国内,受医生细胞病理学诊断水平的限制,细针穿刺尚未普及,导致很多患者在尚未明确结节性质的情况下就做了手术。
有多少甲癌被过度治疗?
过度诊断往往会催生过度治疗。
对30岁的孟桐(化名)来说,过度治疗让她从一个光鲜艳丽、事业有成的女强人,变成了一个郁郁寡欢的病号。
2014年8月,她因颈部淋巴肿痛到上海某三甲医院就诊,超声检查显示:甲状腺结节。在未尽详细检查及良恶性鉴别诊断的情况下,她被告知:高度怀疑是恶性肿瘤,需要手术。
手术中,她的双侧甲状腺被切除,这成了噩梦的开始。术后,呆滞、无力、嗜睡、胸闷、呼吸困难、心律不齐、内分泌紊乱等后遗症接踵而至。
父亲带她来到上海另一家三甲医院,内分泌科医生明确表示:手术根本就是多余的。鉴于手术加重了甲状腺功能低下,医生判断,除了需要终生服药,“这辈子可能没法再生孩子了”。受此打击,孟桐逐渐出现抑郁症状,不得不接受精神治疗。
“过度治疗关键在于对手术适应症的掌握。”滕卫平表示,不过他也隐晦地指出了问题的复杂性,“涉及医院、医生的经济利益和医患纠纷”。
据广东某三甲医院一位甲状腺外科医生透露,在区、县一级的医院,甲状腺专科为维持科室患者的数量,对手术指征的把握非常宽松。对无手术指征的患者实施手术,导致非必要的甲状腺结节手术率显著升高。事实上,部分甲状腺结节是多中心的,良性结节即便被切除,以后仍然会复发。在促甲状腺激素的影响下,隐匿的结节也会生长,手术干预完全没有必要。此外,如果操作不当,手术还会损伤喉返神经和甲状旁腺等部位,给患者带来不必要的损伤。
“腔镜治疗甲状腺疾病几乎成了中国的招牌。”该医生感叹,无论是从清扫范围还是性价比,这一技术都不如开放手术,欧美国家很少开展。但打着“微创美容”的旗号,加之手术所需耗材多,腔镜手术在国内“都快做疯了”。
陆汉魁也承认,从他接手的病例来看,过度治疗在个别医院和医生那里确实存在,但在他看来,用“过于积极”一词似乎更为合适,受数字化绩效考核机制以及医学技术本身的局限性,“过于积极”有时是现行医疗管理体制下医生的无奈之举。
上述匿名的广东医生也反映,在国内,只有很少一部分特别德高望重的医生敢拍着胸脯对病人说,“不需要手术。”毕竟,在医患关系紧张的局面下,没有医生愿意因为可能的漏诊而招致不必要的麻烦。
偏向积极的治疗还出于患者的过度焦虑。
手术前,陆汉魁的每位病人都会收到一张“病人告知书”,告知书的开头不是晦涩难懂的医学原理,也没有教科书式的注意事项,只有简单的两句话:“首先希望你不要紧张,也希望你不要害怕射线。”
陆汉魁能感受到患者的紧张和恐惧。几乎每天早晨,他都会遇到哭泣的病人,已经出院的患者不停地给他打电话。甲状腺切除手术后需终生服药,有人一拿起药片就觉得浑身不舒服。
他有时会给患者发科普小手册,对方不接,“陆医生,你说啥我就做啥,但我不想看到手册上的‘癌’字。”
恐癌并非“中国特色”。2014年,美国纪念斯隆-凯特琳癌症中心发起甲癌“观望项目”(Wait-and-See Program)。被诊断出甲状腺微小癌的患者可以选择暂时不做切除,而是定期检查。
不过,患者对项目并不“买账”。项目负责人迈克尔·图特尔(Michael Tuttle)告诉南方周末记者,参与者寥寥,医生也担心因错过最佳治疗时间而遭患者起诉。
作为中国健康教育中心的特聘专家,陆汉魁认为,公众要增强对于甲状腺疾病的整体认识,避免甲癌恐慌;医生也要与病人进行准确有效的沟通,而不只是简单地诊断和治疗。更重要的是,建立值得信赖的甲状腺病诊疗数据库,为甲状腺疾病的筛查规范、诊疗路径和对医疗行为的个体化绩效评估打下坚实基础。
目前,对于甲状腺良性结节的治疗,国内外专家已达成一致:大部分可暂不处理,保持6-12个月的随访间隔。过度治疗的争议集中在如何处理直径小于1厘米的恶性癌,即微小癌。
“甲状腺微小癌就像圣女果,长不成西红柿。”在一次学术会议上,某专家曾表示,微小癌是恶性度很低的一类肿瘤,几乎不会导致死亡,10年生存率高达98%。
这个形象的类比也引起了高明的思考:微小癌等同于低危癌吗?等同于早期癌吗?他曾亲眼目睹过不少“小原发灶大转移”的病例,也曾见过很多微小癌和喉返神经、气管粘连侵犯而影响患者预后的病例。他相信,对于大部分微小癌患者来说,早期诊断自然是合理的处理手段;但对于部分微小癌患者,手术必不可少。
“问题不在于过度治疗,而是我们无法将中、高危病人从普通患者中筛查出来。”高明表示,在甲状腺癌专业委员会的牵头下,《中国甲状腺微小乳头状癌诊疗专家共识》正在制定中,预计将在年底颁布,“严格按照指南科学操作,可以在一定程度上减少微小癌的过度治疗。”
离精准还有多远?
2014年,奥巴马在国情咨文中提出“精准医学”,这也成为眼下国内医学界热议的时新概念。
“现在还谈不到精准治疗,因为我们连规范诊疗的水平都没达到。”滕卫平直言。
2014年,在第三届中国甲状腺外科高峰论坛上,“精准治疗”被列为甲状腺疾病临床基础研究六大发展方向之一。但高明同样强调了规范的重要性,“规范是精准的基础”。
高明曾在网上搜索“中国最好的甲癌治疗医院”。他信心满满:天津市肿瘤医院国内领先,进个前三不成问题吧?搜索结果却让他傻了眼,“怎么到了五六个结果,还没有我们?”
换个关键词“天津甲状腺医院”继续搜,依然不见踪影。高明注意到,榜单前列清一色都是不知名的医院。
“缺少规范化治疗,这不得乱套吗?”高明有些着急,“我可以把规范化的诊疗经验传授给这些医生,但网络我管不了啊!”
目前,从三甲医院到县乡一级的基层医院,甲状腺手术已普遍展开。但对于数量庞大的医生队伍,国家并没有任何资质方面的准入限制。
甲状腺疾病的诊疗涉及外科、内分泌、核医学、影像、病理等多个科室,是典型的跨学科专业。不同科室的医生学术背景和临床经验参差不齐,对甲状腺疾病的发生发展仍然存在认识不足,治疗欠规范的现象并不少见。
在理想状态下,各医院成立由外科、内分泌、核医学等科室共同组成的甲状腺专科可以解决规范化问题,但由于涉及复杂的行政审批手续,国内除了少数几家医院,大部分医院的各学科仍处于分散状态。
“当务之急是各医院建立本医院的甲状腺癌治疗协调机制,接受《指南》系统培训,让患者享受规范治疗。”滕卫平呼吁。
2015年7月,为普及甲状腺癌规范化治疗及多学科诊疗理念,中国抗癌协会甲状腺癌专业委员会启动“中国行”巡讲。巡讲中,高明的一张幻灯展示引起了与会医生的注意。
“这几年甲癌的高发,让我们干这行的医生‘颜值’越来越高,”他指了指幻灯上的自由女神像,女神高举的右手下面是他特意打的八个字,“冷静、科学、规范、精准”。
以上文章转载自南方周末,原文点此查看。
原作:马肃平,毕业于北京大学医学部,南方周末健康板块专职记者
(二)关于甲状腺微小乳头状癌过度治疗的研究
2018年 张彤主任分享到:
我跟上级医院的大教授们说你们对微小癌切过度了,他们反应很激动,我猜可能两点原因:一,他们认为我一个下级医院的医生不能指责他们;二,他们自己早意识到了,只是大家心照不宣,没想到我这直肠子公开场合居然把这说出来了。把医院当作企业运行才是过度治疗的根本原因。
WHO (世界卫生组织) 将甲状腺微小乳头状癌 (papillary thyroid microcarcinoma, PTMC) 定义为:病变最大径线不超过1.0cm,且不伴有局部淋巴结和/或远处器官转移及甲状腺外侵犯的甲状腺乳头状癌。
PTMC的实际患病率并不清楚,因为绝大部分的PTMC都是终身无症状的。临床所见的PTMC绝大多数都是偶然的检查发现。根据多组尸体解剖研究发现,PTMC是一种相当普遍的偶然所见,芬兰的一项研究的最高检出率高达36%,日本的多项研究发现日本人的PTMC的尸体解剖检出率在10%左右。荟萃分析发现,尸体检查PTMC检出率的高低与病理切片认真程度和检查者的仔细程度相关,因此实际的患病率可能更高。而对一组因非甲状腺疾患而切除的甲状腺组织的详细的病理学检查发现,约20%的甲状腺组织中检出了PTMC。
常规尸检中的甲状腺癌的患病率是临床检出甲癌的100—1000倍。相对于临床型甲状腺癌,甲状腺微小癌非常常见,与碘摄入、性别无关,而且几乎均为乳头状癌。
Lin 等经过10-15年的随访研究发现,对于PTMC的治疗,手术类型(全切、次全切或单侧切除)、是否采取放射代谢治疗都不影响其良好预后,该作者认为对于没有转移的PTMC,有限的治疗就足够了,采取单纯的一侧腺叶的切除是明智的选择。Bilimoria等的40000例病例总结也支持上述结论。
PTMC的预后极好。可以说与一般人群没有差别。在所有尸体检查检出的PTMC中没有一例是死于甲状腺癌相关疾病的。甲状腺乳头状癌极易发生淋巴结转移,大约1/4临床病例伴局部淋巴结转移,甚至可能是本病的第一个临床表现,Grebe SK等人的研究表明,伴有淋巴结转移的乳头状癌的预后并不比无淋巴结转移者预后差。
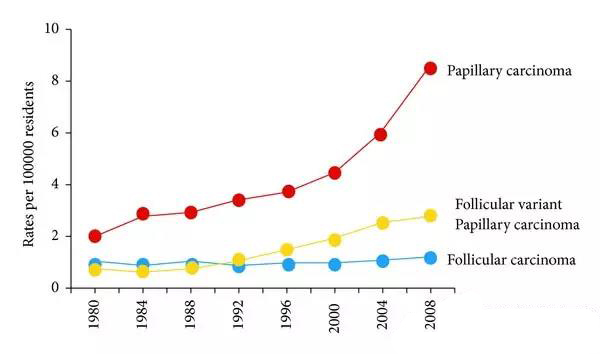
超声诊断和FNA技术广泛应用于甲状腺结节诊断的近二十年来,甲状腺癌的发病率在世界各国都有显著地升高。绝大多数学者相信,这种升高趋势主要是由于检查技术的进步所致。这些升高的甲状腺癌几乎都是预后极好乳头状癌或滤泡型乳头状癌,而预后较差的其他类型的甲癌发病率几乎没有变化(见题图)。尽管检出了大量的早期癌微小癌,但人群中甲癌的死亡率却一直稳定不变,认为这些检查技术(主要是高分辨率超声检查)提供了甲癌最佳治疗时机的想法不过是自欺欺人。
Ito et al. 对一组未经治疗的甲状腺微小乳头状癌的进行5年随访观察发现,只有6.7%的患者的病变大小增加, 没有发生远处转移的和死于甲癌的病例。作者认为对于1cm以下的微小乳头状癌等到病变进展到出现临床症状后再行手术治疗并不晚。Thyroid 2003;13:381-7.
在病理上,PTMC与临床型乳头状癌并无区别,现在更多的研究集中在分子水平企图揭示PTMC发展成为临床水平乳头状癌的分子机制。Cyclin D1 就是其中最重要的一个分子标记物。93.3% 的有临床表现的乳头状癌该分子过表达,只有12.5% PTMC 过表达。Histopathology 2005;47:248-56。或许有一天我们仅需要抽一点血就可以判断哪个甲状腺癌需要积极干预,哪个甲状腺癌不用理他。
(临床型甲状腺癌是指临床可触及结节、伴有淋巴结转移和/或远处转移、甲状腺外侵犯的甲状腺癌)
参考资料:
- Sobin LH, Wittekind C. TNM Classification of malignant tumours. 6thedn. New York: Wiley-Liss; 2002.
- Harach HR, Franssila KO, Wasenius VM. Occult papillary carcinoma of the thyroid. A “normal” finding in Finland. A systematic autopsy study. Cancer 1985;56:531-8.
- Lin HW, Bhattacharyya N. Survival impact of treatment options for papillary microcarcinoma of the thyroid. Laryngoscope 2009;119:1983-7.
- Bilimoria KY, Bentrem DJ, Ko CY, Stewart AK, Winchester DP, Talamonti MS, et al. Extent of surgery affects survival for papillary thyroid cancer. Ann Surg 2007;246:375-81 (discussion 81-4).
以上文章转载自公众号华斌的超声世界,原文点此查看。
尾注
甲状腺乳头状癌俗称“懒癌”,发生发展较为缓慢,甲癌患者中,一部分人终其一生癌细胞都不会发生转移;还有一部分人发生转移时很可能早就因为其他常见慢性疾病如心脑血管疾病、慢阻肺、糖尿病等进展到终末期而使甲状腺癌对剩余寿命的影响显得无关紧要了;在甲状腺结节患者人群中,真正因为甲癌转移而致死的概率几乎低于其他所有类型的恶性肿瘤。
但是!我们认为,发现甲状腺结节后最妥善的应对方法仍然是咨询有经验、有责任心的临床或超声医师,以寻求最适合的应对措施。

